La Fécondation In Vitro (FIV), associée ou non à la micromanipulation des spermatozoïdes (FIV-ICSI), est l’étape la plus technique de la prise en charge en Assistance Médicale à la Procréation (AMP), puisqu’elle consiste en la manipulation synchrone des gamètes de chacun des conjoints (spermatozoïdes et ovocytes). Elle est indiquée en cas d’anomalies importantes du spermogramme chez le patient (oligospermie, asthénospermie, tératospermie, voire plusieurs des ces facteurs associés), d’altération des trompes chez la patiente (trompes obturées, absentes suite à une intervention pour hydrosalpinx ou une grossesse extra utérine), d’endométriose… Elle peut également vous être proposée après l’échec d’une prise en charge en induction de l’ovulation ou en insémination intra utérine, lorsque l’infertilité demeure inexpliquée.
La FIV comme la FIV-ICSI comportent 5 étapes successives :
1 – La stimulation hormonale des ovaires et la surveillance du traitement.
Le but de la FIV ou FIV-ICSI est de recueillir suffisamment d’ovocytes pour permettre leur mise en fécondation et pouvoir ensuite choisir l’embryon à replacer dans l’utérus qui vous donnera le plus de chances de grossesse.
La stimulation hormonale des ovaires est indispensable pour obtenir le développement simultané de plusieurs follicules contenant chacun un ovocyte. La phase de stimulation de l’ovulation dure en moyenne 10 à 12 jours. Pour cela, votre médecin vous prescrira un traitement sous la forme d’injections à réaliser quotidiennement selon un calendrier propre à chaque patiente, calquée sur votre cycle. Plusieurs hormones sont disponibles, certaines prêtes à l’emploi, d’autres nécessitant une manipulation de reconstitution. Afin d’empêcher une ovulation spontanée lors de la stimulation des ovaires, un second produit injectable sera nécessaire. Selon le protocole que votre médecin aura choisi, il sera débuté avant les injections de stimulation ovarienne, en même temps que celles-ci ou à partir du 6e jour des injections. L’ovulation sera artificiellement provoquée par l’injection d’un troisième produit, à une date qui vous sera indiquée lors de la surveillance de votre traitement.
Pour ces traitements, vous pourrez si besoin, faire appel à une infirmière qui se déplacera à votre domicile pour chaque injection. La surveillance des traitements nécessite la réalisation de plusieurs échographies (réalisées par voie vaginale) et prises de sang. Ces deux examens seront réalisés le matin, au centre PROCREALIS à des dates qui vous seront imposées par le protocole. En moyenne, 4 contrôles sont nécessaires avant la ponction des ovocytes.
2 – Le recueil des ovocytes
C’est l’étape qui permet de récupérer les ovocytes contenus dans les follicules dont le développement a été surveillé lors des échographies et des prises de sang. L’ovocyte contenu dans le follicule est entouré de liquide folliculaire. L’intervention consiste à aspirer le liquide contenu dans les follicules en ponctionnant directement les ovaires à travers la paroi du fond vaginal. Cet acte est réalisé dans une salle dédiée car elle nécessite des précautions d’asepsie ; votre conjoint ne pourra pas vous accompagner lors de la ponction ovocytaire. Afin de rendre ce geste le plus indolore possible, une anesthésie locale sera pratiquée en début de geste. Vous aurez au préalable appliqué un gel anesthésiant dans le fond du vagin le matin même de la ponction, avant de vous rendre à la Clinique. L’efficacité de l’anesthésie locale est immédiate. Selon les cas, votre médecin vous recommandera de réaliser la ponction sous anesthésie générale : il vous sera demandé de prendre rendez-vous avec un anesthésiste de l’établissement. Le délai entre la consultation et la ponction ne pourra en aucun cas dépasser un mois. La ponction est réalisée sous contrôle échographique.
Quels sont les risques liés à la stimulation et à la ponction ovocytaire ?
Les complications de la ponction ovocytaire sont rares voire exceptionnelles pour certaines, mais vous devez en être informées.
- L’hyperstimulation ovarienne
Le principal risque lié au traitement hormonal est l’hyperstimulation ovarienne (réponse trop forte des ovaires). Elle peut apparaitre dès le 6e jour des injections ou après la ponction des ovocytes voire lorsque la grossesse débute. Elle se manifeste par une gène abdomino-pelvienne, un ballonnement, des nausées (rarement des vomissements) et une prise de poids. Dans les formes les plus sévères, une gène respiratoire peut apparaître et une thrombose veineuse peut survenir (phlébite). Ces complications sont liées à la formation d’un épanchement (passage de liquide au niveau de la cavité abdominale voire dans l’espace péri pulmonaire). Dans les premiers stades, cette complication se traite par du repos, une restriction des apports hydriques (boisson) et le port de bas de contention. Un avis médical est toutefois toujours indispensable si vous présentez ces signes. Le médecin jugera après réalisation d’un bilan sanguin et d’une échographie de la nécessité d’un traitement complémentaire : il peut s’agir de la prescription d’anticoagulants. Parfois, une hospitalisation est nécessaire pour gérer la douleur et empêcher la survenue de complications plus graves. Il peut arriver lorsque le risque d’hyperstimulation est trop important, que votre médecin décide d’arrêter le traitement avant la ponction ou de réaliser la ponction mais de ne pas procéder au transfert des embryons et de les congeler. Les embryons ainsi conservés seront transférés ultérieurement.
- L’infection
Malgré les précautions d’asepsie prises lors de la ponction, il arrive qu’un germe présent habituellement au niveau du vagin soit inoculé à l’annexe (ovaire et/ou trompe). Cette complication survient à une fréquence de 1 à 2/1000. Les signes qui doivent vous alerter sont une douleur inhabituelle accompagnée de fièvre voire de diarrhée. Dans ce cas, il faut rapidement appeler le centre PROCREALIS où, en dehors des horaires d’ouverture, consulter le service des urgences de la clinique St Charles ou du CHD.
- La torsion d’ovaire
Lors de la stimulation hormonale, le volume des ovaires va augmenter. Il peut arriver que sous l’effet de son poids, un ovaire change de position et entraine une torsion de ses ligaments d’attache et des vaisseaux sanguins qui l’alimentent. Cela se manifeste en général par une douleur brutale importante qui ne cède pas et qui s’accompagne quasiment toujours de vomissements. La torsion d’un ovaire se traite par une intervention chirurgicale (cœlioscopie) qui permet de repositionner l’ovaire.
- Plaie vasculaire et Plaie digestive
Leur fréquence est extrêmement faible (0,5/1000). Il s’agit d’une plaie qui est faite au niveau du tube digestif ou des vaisseaux sanguins qui sont à proximité des ovaires. Le risque est lié à la difficulté d’accès des ovaires en cas d’obésité, d’adhérences pelviennes ou d’antécédent de chirurgie. Si une telle complication survient, elle peut nécessiter la réalisation d’une coelioscopie le jour même ou dans les jours qui suivent.
3 – La fécondation
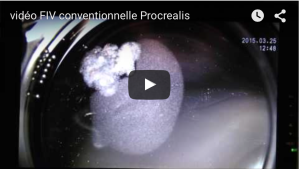
La Fécondation In Vitro (ou FIV) consiste à mettre en contact au laboratoire dans une boite de Pétri, un ovocyte et des spermatozoïdes susceptibles de le féconder. Le recueil des gamètes (ovocytes et spermatozoïdes) est donc un préalable : Le recueil des ovocytes nécessite une ponction des ovaires par un des gynécologues agréés du centre. Ce geste peut être réalisée sous anesthésie locale ou sous anesthésie générale. Le recueil du sperme est quant à lui réalisé par masturbation au centre Procrealis, le jour de la ponction ovarienne. Ensuite, les techniciens ou biologistes du laboratoire vont mettre en contact chaque ovocyte recueilli avec plusieurs milliers de spermatozoïdes mobiles.
Une vingtaine d’heure plus tard, les premiers signes de fécondation apparaissent :
Zygote avec 2 pronuclei témoignant de la fécondation.
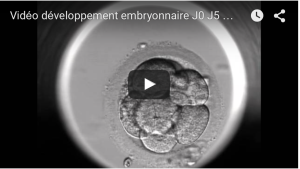
Ensuite, l’embryon va se développer jusqu’à son transfert ou sa congélation comme présenté dans cette vidéo (Embryoscope de Procrealis) :
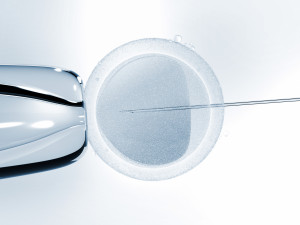
La FIV-ICSI (Intra-Cytoplasmic Sperm Injection) est une technique de FIV avec micromanipulation des gamètes. Lorsque les paramètres spermatiques sont altérés, il est possible d’utiliser cette technique qui consiste à injecter directement un spermatozoïde dans un ovocyte. 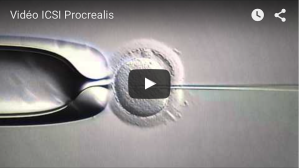
4 – Le transfert embryonnaire
Le transfert de l’embryon peut se faire théoriquement entre le 2ème et le 5ème jour après la ponction. Dans notre centre, nous privilégions le transfert d’un seul embryon au 5e jour post ponction (stade blastocyste), car il est actuellement démontré que cette stratégie est celle qui vous donnera le plus de chances de grossesses. Toutefois, tous les cycles de stimulations ne permettent pas d’envisager une culture prolongée des embryons : cela dépend du nombre d’ovocytes recueillis à la ponction, du nombre d’embryons obtenus après la fécondation et de leur qualité ; en effet, tous les embryons n’ont pas la capacité d’évoluer jusqu’à ce stade, néanmoins, tous les stades de développement embryonnaire permettent d’obtenir des grossesses. Le transfert est réalisé par un gynécologue accompagné du biologiste de la reproduction. Il consiste à déposer l’embryon dans la cavité utérine à l’aide d’un cathéter semi-rigide. Pour cela, nous nous aidons d’une échographie. Le geste est indolore et dure quelques minutes. Après le transfert, si votre tentative a permis l’obtention de plusieurs embryons de bonne qualité, les embryons qui ne seront pas transférés seront congelés. La technique actuelle de congélation est appelée vitrification.
5 – Le traitement de soutien de la phase lutéale
Le jour de la ponction, le médecin vous remettra une ordonnance comportant une prescription de PROGESTERONE. Selon les cas, votre médecin pourra vous recommander de poursuivre ce traitement si le test de grossesse est positif.





 Prise en charge globale
Prise en charge globale